Nombreuses sont les méthodes dans le but d’examiner le fond d’oeil dont l’ophtalmoscopie en lumière anérythre et la mensuration des lésions.
Sommaire
Ophtalmoscopie en lumière anérythre
Il peut être utile, en vue d’observer certains détails, d’examiner le fond d’oeil en lumière spectrale réduite, en particulier en lumière « privée de rouge ».
La coloration jaune de la macula, que l’on voit sur l’oeil fraîchement énucléé et qui lui a valu le nom de macula lutea, n’est pas perçue à l’examen ophtalmoscopique ordinaire.
Si on examine le fond d’oeil en lumière anérythre, il apparaît avec une teinte jaune verdâtre.
La choroïde n’est plus visible.
La rétine a perdu sa transparence ; elle apparaît opalescente, un peu grisâtre comme sur le cadavre et la macula se dessine nettement par une teinte jaune citron.
La papille apparaît d’un blanc jaunâtre.
Les vaisseaux, artères et veines, sont vus beaucoup plus sombres, violacés, avec des contours bien tranchés.
Sur le champ de la rétine, les hémorragies les plus discrètes se détachent en noir.
Les fibres nerveuses deviennent visibles et c’est là le véritable intérêt de la lumière anérythre en clinique : elles apparaissent sous forme de stries blanches ; le faisceau de fibres qui provient de la région maculaire et qui se porte vers le secteur temporal de la papille se dessine nettement avec sa forme en fuseau.
Ce dessin du faisceau papillo-maculaire disparaît dans l’atrophie optique, surtout lorsque celle-ci résulte d’une dégénérescence des cellules ganglionnaires de la rétine (névrite rétrobulbaire alcoolique).
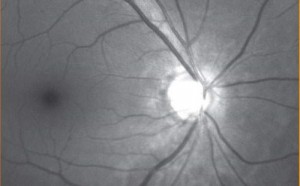
Méthodes de localisation et de mensuration des lésions observées au fond d’oeil
Il peut être utile de localiser avec une grande précision une lésion observée au fond d’oeil.
En pratique courante, nous précisons le siège d’une lésion en indiquant le méridien sur lequel est située et la distance qui le sépare de la papille.
Cette distance est appréciée en diamètres papillaires.
C’est ainsi que nous disons : « Ce foyer de choroïdite est situé sur le méridien de VIII heures, à distance de 4 diamètres papillaires. »
Nous pouvons même apprécier cette distance en millimètres, étant donné que la papille a un diamètre de 1,5 mm.
On a cherché à apporter plus de précision dans ces mesures en projetant sur la rétine une échelle graduée en forme de grille.
C’est ainsi qu’une grille est interposée dans la lentille des grands ophtalmoscopes de Thorner, de Gullstrand.
Certains ophtalmoscopes électriques sont munis d’une graille finement réglée, montée sur la surface antérieure du système de condensation.
Les méthodes de mensuration ont suscité, à un moment donné, un grand intérêt, lorsque, il y a quelques années, on tentait de localiser de façon précise, en vue de la traiter par électro-coagulation, une déchirure de la rétine.
De nombreux procédés de localisation et de mensuration à partir de limbe ont été utilisés.
Ils ont perdu de leur intérêt depuis que l’éclairage ophtalmoscopique de la zone où est située la lésion permet de la décalquer, de l’intérieur, sur la coque sclérale.
Nous pouvons aussi, avec une certaine précision, mesurer la saillie d’une papille oedémateuse, la saillie d’un soulèvement rétinien au-devant d’une tumeur, mesurer aussi la profondeur d’une excavation glaucomateuse.
On utilise pour cela le jeu des verres convexes et concaves du disque de Recoss dont est muni l’ophtalmoscope électrique.

S’agit-il de mesurer la saillie d’une papille oedémateure ?
Nous mettons d’abord au point sur le plan de la rétine avoisinante (en choisissant un vaisseau assez fin situé sur ce plan).
A ce moment, le dôme de la pupille apparaît flou.
Nous mettons ensuite au point à l’aide de verres convexes dioptrie par dioptrie, sur la convexité de la saillie papillaire.
Nous savons, par ailleurs, qu’un millimètre correspond à 3 dioptries.
Lorsque nous disons : « La papille est saillante de 4 dioptries », nous savons que cela représente un peu plus de 1 mm.
S’agit-il de mesurer la profondeur d’une excavation glaucomateuse ?
Nous mettons d’abord au point sur le bord de la papille.
Utilisant alors les verres concaves, nous mettons au point sur les vaisseaux au fond de l’excavation.
On dit alors que l’excavation a une profondeur de 2 dioptries, de 3 dioptries (c’est-à-dire 1 mm).
Il serait infiniment plus important encore de pouvoir localiser en profondeur une lésion observée au fond d’oeil et de pouvoir dire si elle est située dans les couches profondes de la rétine ou dans la choroïde.
En pratique nous ne le pouvons que de façon approximative.
Nous pouvons bien dire qu’une hémorragie est située dans les couches superficielles de la rétine, d’abord parce que c’est une hémorragie « striée » orientée par la disposition des fibres nerveuses, qui sont superficielles, ensuite parce que cette hémorragie masque un vaisseau de la rétine, que nous savons situé dans les couches superficielles.
Mais si la lésion est loin d’un vaisseau, nous avons peine à la situer de façon précise.
Nous pouvons bien alors rechercher le déplacement parallactique ; il ne nous donne qu’une idée très approximative du siège.
Nous pouvons aussi utiliser l’ophtalmoscope électrique et projeter, à l’aide du dispositif dont il est muni, une bande lumineuse étroite.
Une distorsion remarquée dans l’image linéaire décèle bien la présence d’une saillie ou d’une dépression, mais cela ne donne qu’une approximation.
Nous pouvons encore recourir à la biomicroscopie du fond d’oeil, à l’aide du verre de contact, mais c’est là une recherche d’exception.
On peut enfin avoir recours aux grands ophtalmoscopes stéréoscopiques, qui apportent une grande précision.
En pratique, dans bien des cas, il est difficile de déterminer, de façon précise, dans quelle couche de la rétine est située une lésion observée.